DIABETES NEWS No.102
|
 | |||||||
最近の統計によれば、後天性の視覚障害(失明)原因の第1位は緑内障、第2位が網膜症となりました。しかし、後天性失明の約5人に1人は網膜症であることには変わりはありません。糖尿病の治療法が進歩し、網膜症の眼科的治療についても、光凝固療法の進歩や硝子体手術の進歩にはめざましいものがあります。それにもかかわらず、網膜症によって視力を失う糖尿病患者さんがあまり減ってこないのはどうしてでしょうか? その背景には糖尿病患者数が増え続けていることと、糖尿病治療の放置・中断や治療の遅れなどが考えられます。
◆ 網膜症による失明を防ごう
近年、糖尿病を引き起こしやすい生活習慣の蔓延と高齢化社会の到来によって、わが国の糖尿病患者数は増え続けています。さらに、糖尿病と診断されても受診しない患者さんが多いことも問題です。残念なことですが、網膜症が進み、視力が低下してから初めて受診する患者さんも決して少なくないのです。
第14 回日本糖尿病眼学会総会は、2008年3月14 日(金)~16 日(日)の3日間、東京都市センターで開かれます。今回私が会長をお引き受けするにあたって、「糖尿病眼合併症の予防と治療を目指す内科医と眼科医の連携」をテーマに掲げました。内科医と眼科医そしてコメディカルスタッフが一丸となって糖尿病患者さんの早期診断と継続的な治療を実践し、眼合併症の予防と治療を目指すことがもっとも重要な課題と考えたからです。
◆ 日本糖尿病眼学会総会に参加を
本学会の特別講演には、3人の演者をお招きします。岡野光夫教授(東京女子医科大学)には、細胞シートを用いた眼の再生医療に関する研究について、岡芳知教授(東北大学)と山下英俊教授(山形大学)には、それぞれ糖尿病と眼合併症の治療と予防に関する最新の知見についてご講演いただきます。シンポジウムには「糖尿病網膜症に対する光凝固治療の実際」「糖尿病網膜症の画像解析」「糖尿病網膜症の病病・病診連携―新たな連携への挑戦―」「糖尿病網膜症の成因研究の進歩」の4つのテーマのもと、糖尿病網膜症研究の最前線を発表していただきます。そのほか、ランチョンセミナーやビデオセッションにおいても、興味深いテーマについて講演いただきます。
◆ 最先端の眼合併症研究の成果の発表
多くの医師、コメディカルスタッフの参加をお待ちしています。※本学会の概要は、こちらを参照ください。
厚生労働省は、2000年3月、国民の健康づくりや疾病予防を積極的に推進するために「健康日本21」に着手し、生活習慣病及びその原因となる生活習慣に関して、2010年度を目途に目標や対策等を発表しました。しかし、2005年時の中間発表では、脳卒中、虚血性心疾患の死亡率の改善傾向は見られたものの、高血圧、糖尿病の患者数は(特に中年男性で)減少しておらず、肥満者の割合や日常生活の歩数などは開始時より悪化していました。医療費の抑止もかからず、国民皆保険制度の維持が危ぶまれるため、医療政策の抜本的な改革の一つとして、特定健診が2008年度から開始されることとなりました。
◆ 「健康日本21」から「特定健診・保健指導」へ
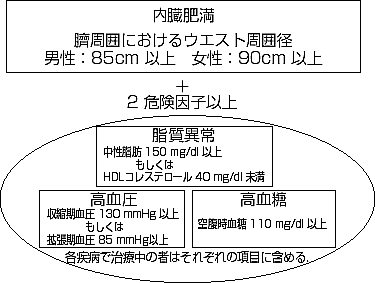
◆ ポイント ポイントは、1)健診とその後の保健指導にメタボリックシンドロームの考えを導入、2)糖尿病等の生活習慣病有病者・予備群を25%削減、3)医療保険者に健診・保健指導を義務化する、の3つです。これは、メタボリックシンドローム(図1)が生活習慣病の基盤を成し、その起源は内臓肥満にあり、健康的な食生活や運動習慣を獲得することで是正できるという考え方です。メタボリックシンドロームのある人はない人に比べ、約2~3倍心血管疾患を、また約6~8倍糖尿病を発症しやすいことが知られています。
図1 日本人のメタボリックシンドロームの診断基準 図2 特定健診の過程
健診対象者は40~74歳の成人で、健診の過程はまず肥満があるかどうかが問題となります(図2)。肥満があった場合、高血圧、脂質異常症、高血糖、喫煙の4 つの危険因子のうちいくつ合併しているかを調査し、危険因子の数により、医師や栄養士、運動療法士、保健師から支援を受けることになります。この点は、健診をしても保健指導が十分なされていない現状を大きく変える点と思われます。
新しい健診の第一の関門に"肥満"があります。そのため、肥満はないが、高血圧、脂質異常症、高血糖を持つ人は動脈硬化のリスクがあってもこの健診システムでは見逃されるという問題点があります。日本人にとって肥満は心血管疾患の危険度の高低を劇的に分割できるほどの強い影響力はないとの報告もあり、本健診システムの落とし穴になる可能性が危惧されます。一方、肥満は糖尿病の危険度を決定する最も強い危険因子の一つであることから、本健診システムが糖尿病の抑止に有効となる可能性は高いと思います。
今後、健診のデータは解析され、保健施策の策定に積極的に利用される方針とのことです。日本の未来を賭けた厚生労働省の新たなチャレンジが吉と出ることを期待しましょう。
インスリン分泌は基礎分泌と食後の追加分泌からなり、その2つの分泌機能によって健康な人の血糖値は非常に狭い範囲に維持されています。このような正常なインスリン分泌を再現するために、遺伝子組み換え技術によるインスリンアナログ製剤の開発がまず速効型インスリン製剤の分野で進められ、超速効型インスリンとして自由に使用されるに至っています。
◆ もうひとつ、持効型溶解インスリンアナログ製剤登場
基礎インスリン用としては、血中インスリン濃度にピークのない、皮下からの吸収が一定した、そして作用時間が長いインスリンが望まれていて、開発されたのが持効型溶解インスリンアナログ製剤です。わが国で最初に登場した持効型溶解インスリン製剤は、サノフィアベンティス社のインスリングラルギン(ランタス®)です(2003年12月)。2007年12月から、2剤目の持効型溶解インスリン製剤としてノボノルディスク社が開発したインスリンデテミル(レベミル®)が市販されることになりました。ヨーロッパでは2004年から、米国では2006年から発売開始し、現在世界約50か国で承認されています。
インスリンデテミルは、ヒトインスリンのB鎖30位のスレオニンを除去し、B鎖29位のリジン側鎖に14個の炭素を有する直鎖飽和脂肪酸、ミリスチン酸(C14H28O2)が結合したインスリン誘導体です。体内に注射されると、ミリスチン酸の脂肪酸側鎖がアルブミンと結合することで、生物学的活性を有する遊離型と生物学的活性を有さない結合型が平衡状態で存在することにより作用が持続します。
◆ インスリンデテミルとは
インスリングラルギンともども、このような持効型溶解インスリン製剤は、上記の望ましい基礎インスリンとしての作用を発揮することが臨床試験で明らかにされています。
これまで日本を含め世界各国で、1型糖尿病と2型糖尿病の患者さんを対象にインスリンデテミルの臨床試験が行なわれてきました。これらの試験において、従来使用していた中間型インスリンに比べ、HbA1C、空腹時血糖値はインスリンデテミル使用群で低値ないしは不変でしたが、低血糖のリスクは減少、特に眠前投与にても夜間低血糖のリスクが減少するという結果でした。また、体重に関しては中間型インスリンで増加しているのに対し、インスリンデテミルでは変化なし、ないしやや減少という結果を得ました。
◆ インスリンデテミルの臨床試験
これらの臨床試験でも、新しい持効型溶解インスリン製剤であるインスリンデテミルの長い作用時間、安定した効果が確認され、夜間低血糖が少なくなり、体重増加も少なく、従来の中間型インスリンより基礎インスリンを補う上で使用しやすいインスリンと言えるでしょう。
臨床現場では、インスリングラルギンとの違いがあるのかないのか、大変興味あるところです。日本の1型糖尿病の臨床試験では1日1回注射で中間型インスリンとの相違はなかったのですが、海外からの報告によると、インスリンデテミルの血中インスリン濃度はインスリングラルギンより安定しているようですが、1日2回注射を施行しているものも多いようです。
◆ 実際には
このように多くの新しいインスリン製剤が開発され、患者さんに合わせたインスリン製剤の選択が可能となり、患者さんの生活の質の改善にも役立つことが期待されます。